La tenosinovitis estenosante de los dedos y del pulgar es una de las causas más comunes de dolor e incapacidad de la mano. Puede aparecer en cualquier dedo, pero afecta con más frecuencia al pulgar y al cuarto dedo. Asimismo la polea más frecuentemente afectada es la A1, aunque también puede ser más distal.
Clínica
Clínicamente se caracteriza por la aparición de dolor en la zona distal de la palma junto a sensación de atrapamiento o verdadero chasquido cuando se flexiona y extiende el dedo. En ocasiones el dedo queda atrapado en flexión y precisa de manipulación para extenderlo. A la larga pueden aparecer contracturas secundarias en la articulación IFP. Es frecuente la palpación de un nódulo al nivel de la polea implicada.
Pueden establecerse 4 grados evolutivos del dedo en resorte:
- Grado I Dolor Hª de atrapamiento, pero no desmostrable en el examen físico. Palpación blanda de la polea A1
- Grado II Dedo en gatillo pasivo Atrapamiento demostrable Extensión activa del dedo posible
- Grado III Dedo en gatillo activo Atrapamiento demostrable Extensión activa del dedo no posible (IIIA) Incapacidad de flexión completa cuando se produce el atrapamiento (IIIB)
- Grado IV Contractura Atrapamiento demostrable Contractura fija en flexión de la IFP.
El tipo más frecuente de dedo en gatillo es el primario, es decir, el que aparece en pacientes sin otra patología coexistente. Es más frecuente en mujeres que en hombres, con un pico de incidencia entre los 50-60 años. Es más frecuente la afectación de la mano dominante, y los dedos más comúnmente afectados son, por éste orden, pulgar (1º), anular (4º), medio (3º), meñique (5º) e índice (2º). No es rara la afectación de varios dedos.
Las formas secundarias aparecen en pacientes con patología reumática previa o diabetes, y llevan asociado peor pronóstico.
Fisiopatología
El fenómeno del dedo en gatillo se debe a un conflicto de espacio entre el tendón flexor y su polea generalmente al nivel de la cabeza de los metacarpianos (polea A1). La flexión de la falange proximal, especialmente si se hace contra resistencia, origina una gran carga angular sobre el borde distal de la polea A1, lo que establece sobre ésta una compresión que a la larga se traduce en una hipertrofia de la misma y, en muchas ocasiones, en la formación de un nódulo reactivo tendinoso.
Diagnóstico diferencial
Normalmente el diagnóstico de los dedos en resorte es clínico y no tiene mayor dificultad. Sin embargo hay una serie de circunstancias que pueden hacernos caer en errores diagnósticos y que conviene conocer:
- Fallos en la localización de la patología. Aunque la patogenia del dedo en resorte se localiza al nivel de la polea A1, no es raro que el paciente localice el problema en la IFP. En estos casos, un dedo en gatillo bloqueado puede confundirse con una luxación, un Dupuytren o una distonía.
- Patología primaria de la MCF. Aunque es un supuesto poco frecuente, pueden ocasionar clínica similar a la del dedo en resorte tumores del tendón, anomalías de los huesos sesamoideos, irregularidades de la MCF de diversa etiología, cuerpos extraños a dicho nivel etc. Para hacer el diagnóstico diferencial es útil la infiltración local con lidocaina, que producirá una desaparición transitoria del engatillamiento en los casos primarios pero no en los secundarios.
- Otros. La enfermedad de de Quervain puede ocasionar engatillamiento del pulgar, siendo poco útil en este caso la liberación de la polea por sí sola. También hay que tener en cuenta que en pacientes con artritis reumatoide, en ocasiones el dedo en gatillo se debe a sinovitis en la decusación del flexor superficial (FDS).
Tratamiento no quirúrgico
El tratamiento no quirúrgico de los dedos en resorte, ya sea mediante inyección de corticoides o mediante inmovilización, ha demostrado ser una alternativa eficaz siempre que la elección de los pacientes sea la adecuada.
Inyección de corticoides: Existe consenso en cuanto a la eficacia de esta opción terapéutica, con unos porcentajes de éxito que varían entre el 70 y el 90% según las series. También existe acuerdo acerca de las circunstancias que deben cumplirse para que la inyección de corticoides tenga el efecto deseado:
- Tiempo de evolución: Cuanto menor sea el tiempo de evolución de cuadro mayores son los porcentajes de éxito obtenidos con esta técnica. Sin embargo, es difícil establecer un tiempo de evolución rebasado el cual este tratamiento deje de estar indicado, ya que la velocidad de evolución del cuadro no es igual en todos los pacientes. Newport et al establecen un límite de 6 meses de duración de los síntomas como punto de inflexión a partir del cual el porcentaje de éxito de la inyección de corticoides empieza a empeorar, pero los límites varían según autores. En un intento de identificar de una forma objetiva el grado de evolución, Freiberg et al dividen a los pacientes en dos grupos, según el examinador palpe a nivel de la MCF un nódulo concreto o un aumento difuso de la consistencia de la vaina del flexor. En los dedos con un nódulo concreto palpable (menor tiempo/grado de evolución) los resultados de la inyección de corticoides son sensiblemente mejores (93%) que en los del segundo grupo, de mayor tiempo de evolución.
- Tipo de dedo en resorte: La inyección de corticoides se muestra mucho más efectiva en los dedos en resorte primarios que en los secundarios (artritis reumatoide, DM). También en los casos unidigitales que en los pluridigitales.
- Sexo: Algunos autores (Marks y Gunter) refieren mejores resultados en pacientes de sexo femenino que en varones.
- Técnica: Los corticoides deben inyectarse dentro de la vaina tendinosa y con una dirección de proximal a distal. TÉCNICA: Se prepara una jeringa con una mezcla de solución de corticoides (2/3) y de anestésico local del tipo de lidocaina (1/3). Se prepara la mano con betadine u otra solución antiséptica, y se usa cloretilo como anestésico tópico. Con los dedos en extensión, se introduce la aguja con una inclinación de 45º respecto a la palma directamente en el tendón flexor sobre la cabeza del metacarpiano. Puede confirmarse la posición de la aguja pidiendo al paciente que mueva suavemente el dedo. Se comienza entonces a inyectar con una presión ligera a medida que se retira la aguja lentamente. Cuando la aguja abandona el tendón se percibe una reducción en la resistencia a la inyección, señal de que estamos inyectando en el interior de la vaina. Generalmente no se inyecta más de 1-2 cc. Pueden realizarse 1 o 2 infiltraciones con una separación de 4 a 6 semanas.
Tratamiento quirúrgico
Durante la intervención debe ponerse cuidado en no lesionar los paquetes neurovasculares que corren paralelos a las vainas tendinosas. Los paquetes neurovasculares del pulgar son los más vulnerables y especialmente el radial, que es muy superficial a nivel de la cresta de flexión MCF y será lesionado si la incisión inicial es demasiado profunda. Basta con incisiones de 1-1’5cm que se sitúan sobre las cabezas de los metacarpianos. Tras la incisión de la piel se realiza disección roma del TCS y de la fascia palmar hasta acceder a la vaina del tendón. Los colaterales deben identificarse y protegerse. Debe igualmente identificarse el borde proximal de la polea A1 y proceder a su apertura completa con bisturí bajo visión directa, poniendo cuidado en no lesionar el tendón.
Una vez abierta la polea se pide al paciente que flexione el dedo para comprobar la liberación del tendón. Tras hacer hemostasia se cierra la piel con monofilamento y se coloca vendaje compresivo suave con los dedos libres. La movilidad digital debe comenzar en el postoperatorio inmediato.
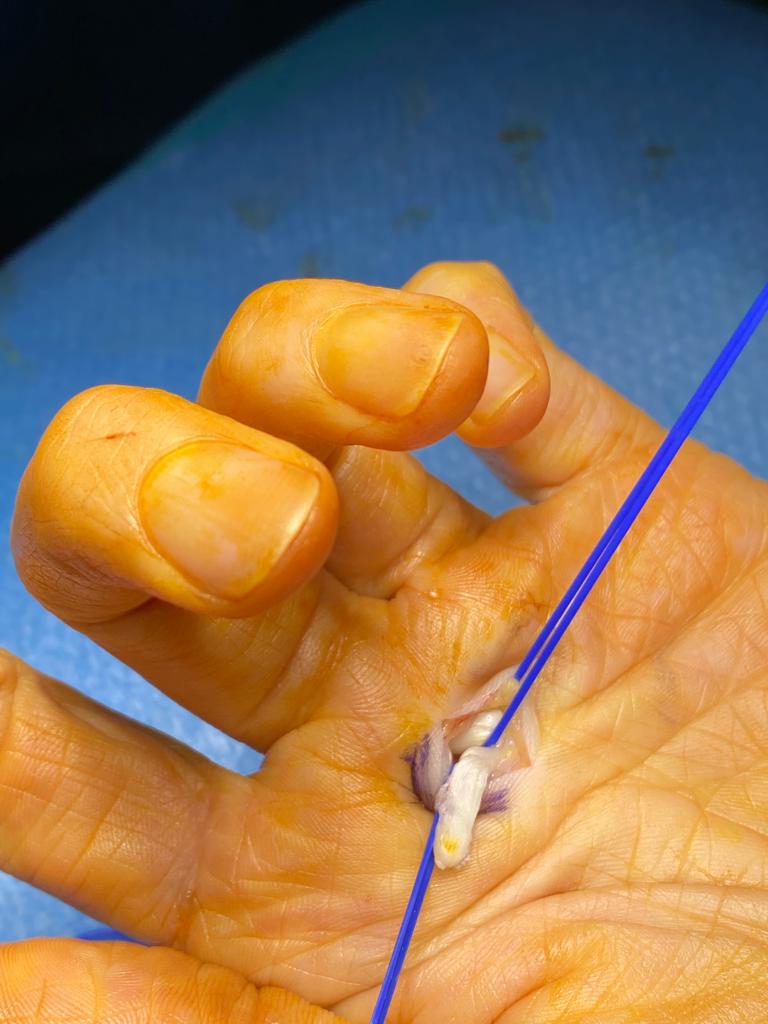
Caso clínico
En el siguiente caso el engatillamiento del dedo se producía porque el paciente había sufrido una lesión cortante en el tendón, que dificultaba el deslizamiento a través del canal digital.